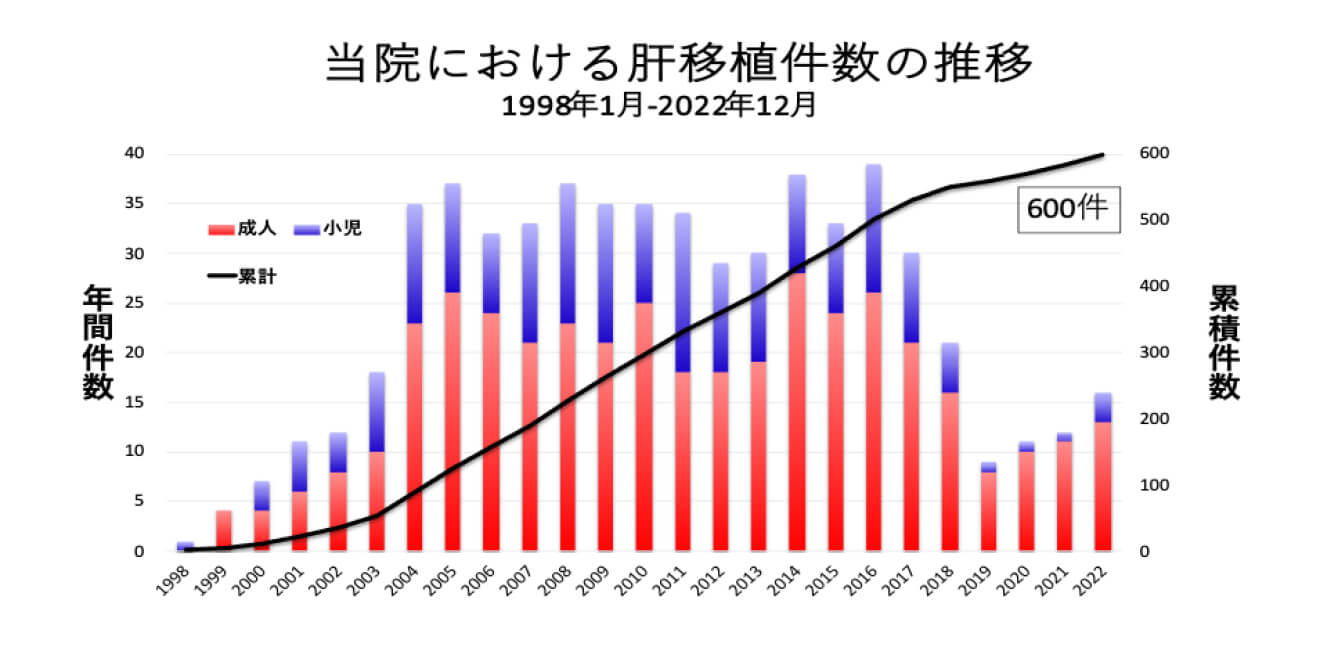
小児と成人のいずれも対象とした生体肝移植を主な診療領域としています。肝移植の対象疾患としては、小児では、胆道閉鎖症、急性肝不全、ウィルソン病などの代謝性肝疾患、肝芽腫などがあります。成人では、ウイルス性肝炎による肝硬変、原発性胆汁性肝硬変や原発性硬化性胆管炎などの胆汁うっ滞性疾患、腫瘍性疾患、急性肝不全などがあります。以前多かったC型肝炎ウイルスによる肝硬変の方は、ウイルスに対する治療が進歩したことにより減少していますが、近年はアルコール性肝硬変や生活習慣病による非アルコール性脂肪肝炎(NASH:ナッシュと呼びます)による肝硬変の方が増えてきています。現在は年間10-20例程度の生体肝移植を施行しております。当科ではこれまで600例の肝移植を施行しており、移植症例数は全国の上位にランクされています。短腸症候群や腸管機能不全に対する小腸移植も診療対象としています。


生体肝移植とは
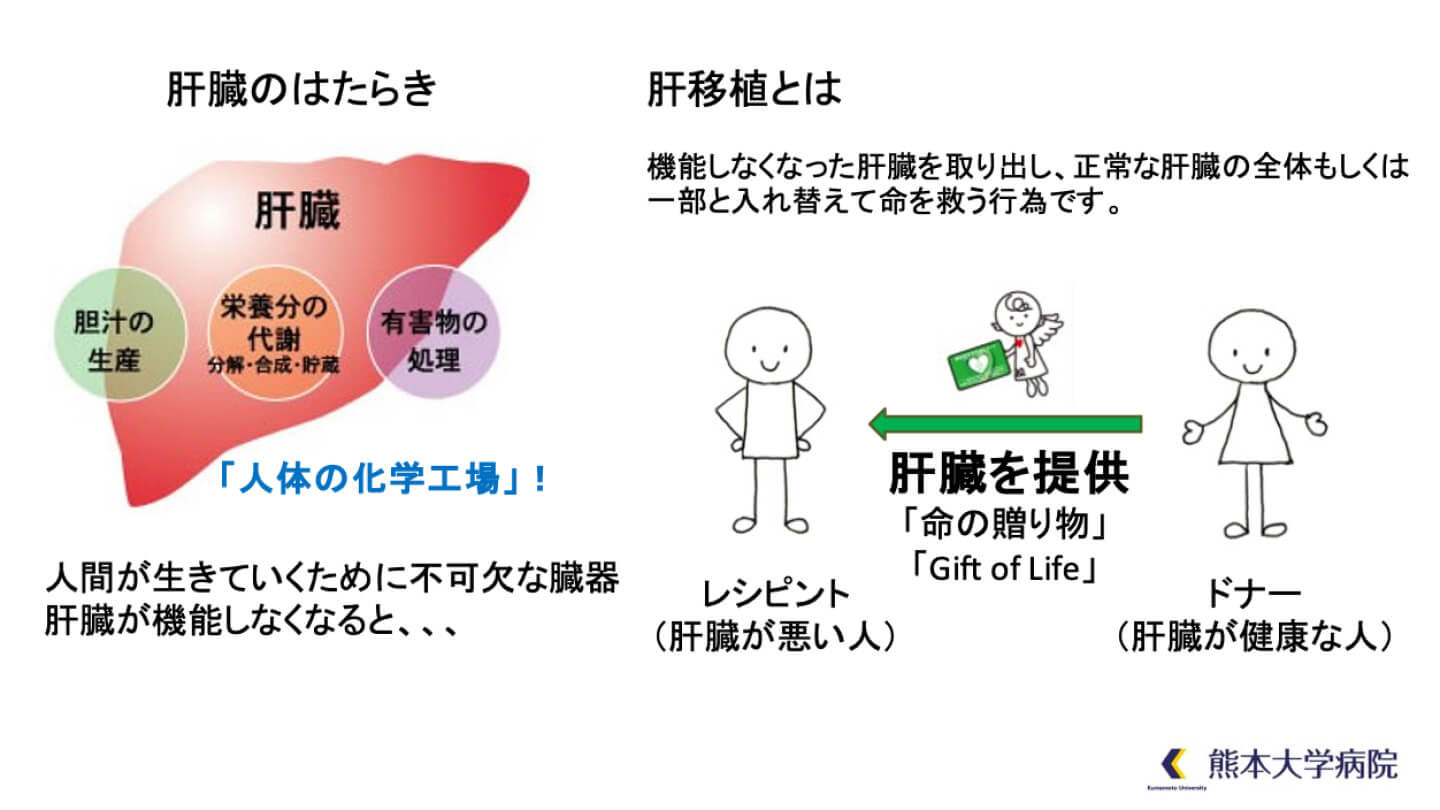
肝臓は非常に多くの機能があって、人体の化学工場と呼ばれています。三大栄養素である、糖質・タンパク質・脂質の代謝、栄養の貯蔵、脂肪の消化を助ける胆汁の生産、アルコールやアンモニアの有害物を処理する機能があります。多くの重要な機能を持った肝臓が機能しなくなると、死に直結します。
肝移植とは、いろいろな原因で肝臓が機能しなくなり、自分の肝臓では生命維持困難となった患者さんに、ドナーから正常な肝臓の全体、もしくは一部を提供してもらい、良い肝臓に入れ替えることで命を救う行為です。移植が成功すれば、命は救われます。移植医療は「命の贈り物」、「Gift of Life」と表現されます。私たちのしごとはこの「命の贈り物」をドナーからレシピエントへ無事に橋渡しすることです。この方法によってこれまで座して死を待つしかなかった多くの人の命が救われるようになりましたが、一方で、手術手技の複雑さや健康な人(ドナー)にメスを入れることの是非といった問題があります
生体肝移植の成り立ち
胆道閉鎖症という肝臓病の児が今でも日本全国で毎年、130人位生まれています。この病気は葛西手術という手術で助かる児もいますが、約2/3の症例はその手術を受けても、いずれ肝硬変から肝不全に進行し、肝移植をしなければ死に至ってしまうという難病です。
1988年頃、そういったお子さんたちが数多く脳死肝移植を受けるために、海外へ渡航しました。当時の日本の小児外科医は、親御さん達の強い希望もあり、何とかそのお子さんたちを国内で救えないかと苦悩した時代でありました。その苦悩の中で生まれたのが、生体部分肝移植という治療法でした。
移植時に摘出された肝硬変の肝臓
生体肝移植の世界最初の成功例はオーストラリアで行われたものですが、その患者さんは実は熊本のお子さんでした。そして、1989年12月に日本で最初の生体肝移植が行われ、翌年の6月、田中紘一先生らの手によって京大での1例目が施行されました。田中紘一先生には1998年の熊大病院での熊本県第1例目の生体肝移植から指導していただきました。
その後、生体肝移植はその成績が良好なことから、全世界に広まるともに、移植の対象が小児から成人へと拡大されていきました。
肝移植の必要な肝臓病
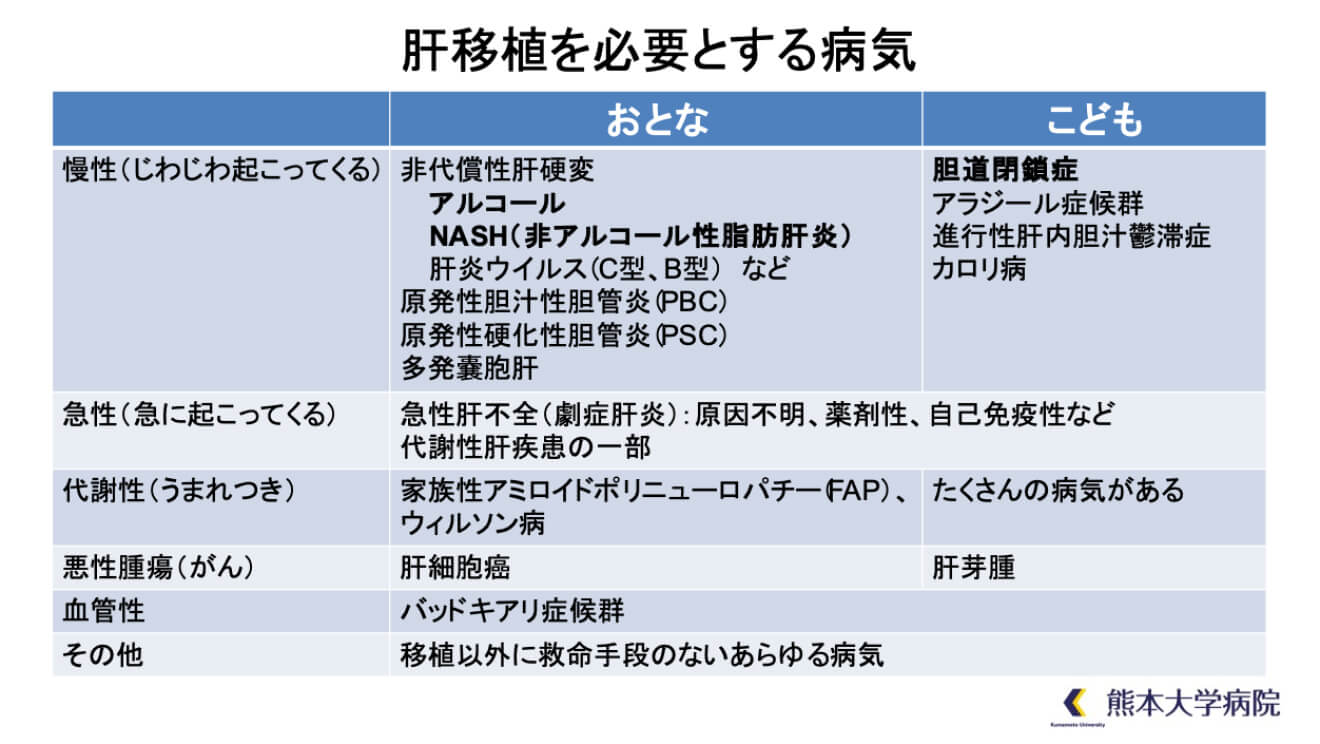
肝移植の必要な肝臓病はさまざまです。
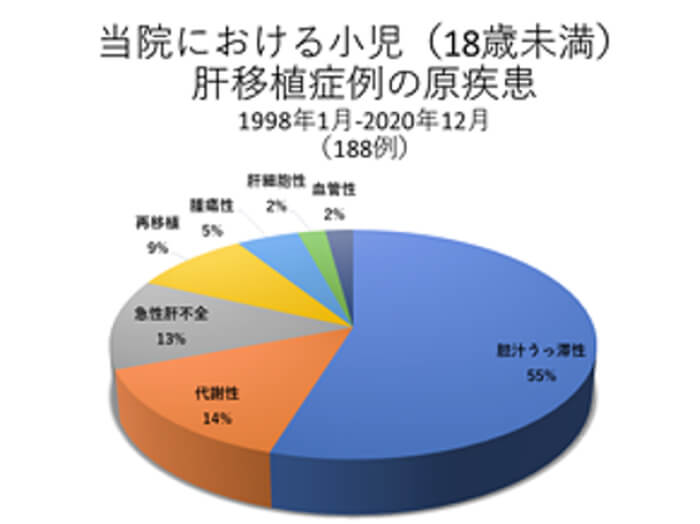
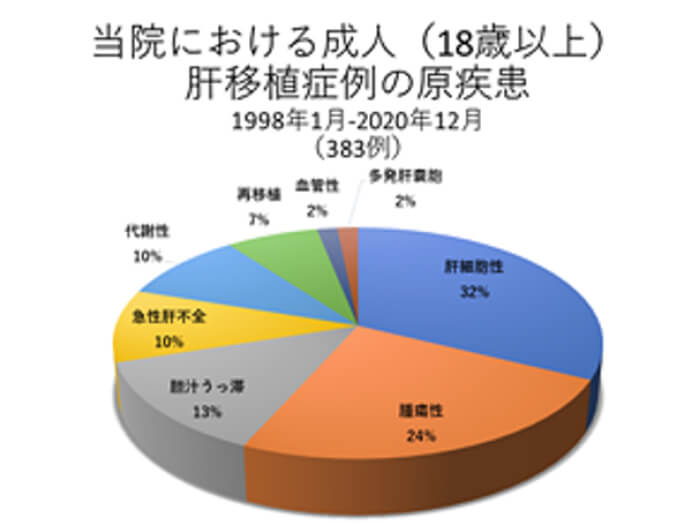
例えば、小児における胆道閉鎖症や成人の原発性胆汁性肝硬変といった胆汁うっ滞性疾患、B型肝炎、C型肝炎に代表される肝硬変疾患、成人の肝癌、小児の肝芽腫といった腫瘍性疾患、熊本の地に多い家族性アミロイドポリニューロパチー(FAP)やウイルソン病といった代謝性肝疾患、そして急性肝不全(劇症肝炎)などがあります。
肝硬変や急性肝不全には原因のわからないものも数多くあります。また、これらの疾患以外にも、たくさんの種類のまれな肝臓病に苦しむ患者さんが、肝移植によって命を救われ、快適な日常生活をとりもどすことができるようになりました。
平成16年より、ウイルス性肝炎などの成人の非代償性肝硬変、急性肝不全などが保険適応に追加され、成人症例の飛躍的増加がもたらされることになりました。一方で、進行肝癌などまだ保険で認められていない病気もありますので、場合によっては自費の診療を余儀なくされることもあります。
近年は、C型肝炎ウイルスの治療薬の進歩により、C型肝炎による肝硬変は減少しており、一方、アルコール性肝硬変、肝臓の生活習慣病とされる非アルコール性脂肪肝炎(NASH、ナッシュとよびます)が増加してきております。
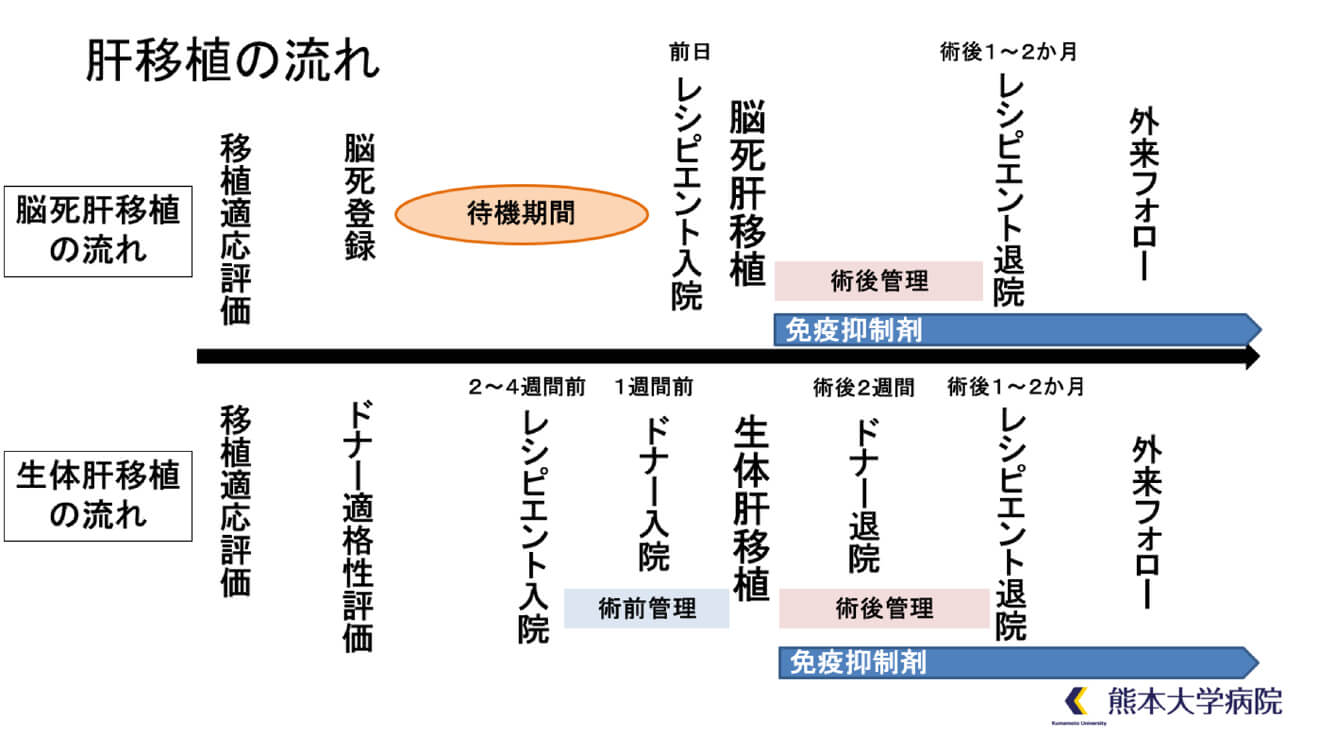
肝移植の流れ
肝移植のおおまかな流れをお示します。
まずは移植を受けるかた、レシピエントといいますが、レシピエントの移植の適応評価すなわち、移植以外の治療法がないかどうか、移植可能かどうかの判断を行います。
移植をするべき状況であれば、生体ドナー候補がいれば、生体ドナーの適格性の評価を行います。生体ドナーの評価時に脂肪肝がある方は、ダイエットを行い、再度期間を置いて評価することになります。
生体ドナーがいなければ残るは脳死移植となります。脳死移植登録の希望あり、登録できる基準を満たしていれば、登録を行います。
レシピエントの栄養状態が悪く、なかなか動けていない患者様や、お腹の水のコントロールが必要な症例は、術前2-4週間より前に入院して、栄養状態や筋力の改善、全身状態の改善に努めるようにしています。
レシピエント手術は10~18時間、ドナー手術は5~8時間程度です。
ドナーは術後2週間程度で退院されることが多いです。
移植の後は、レシピエントのカラダが移植した肝臓を敵とみなして起こす拒絶反応を予防するために、免疫抑制剤を基本的には一生続けます。術後2か月以内に退院されることが多いです。
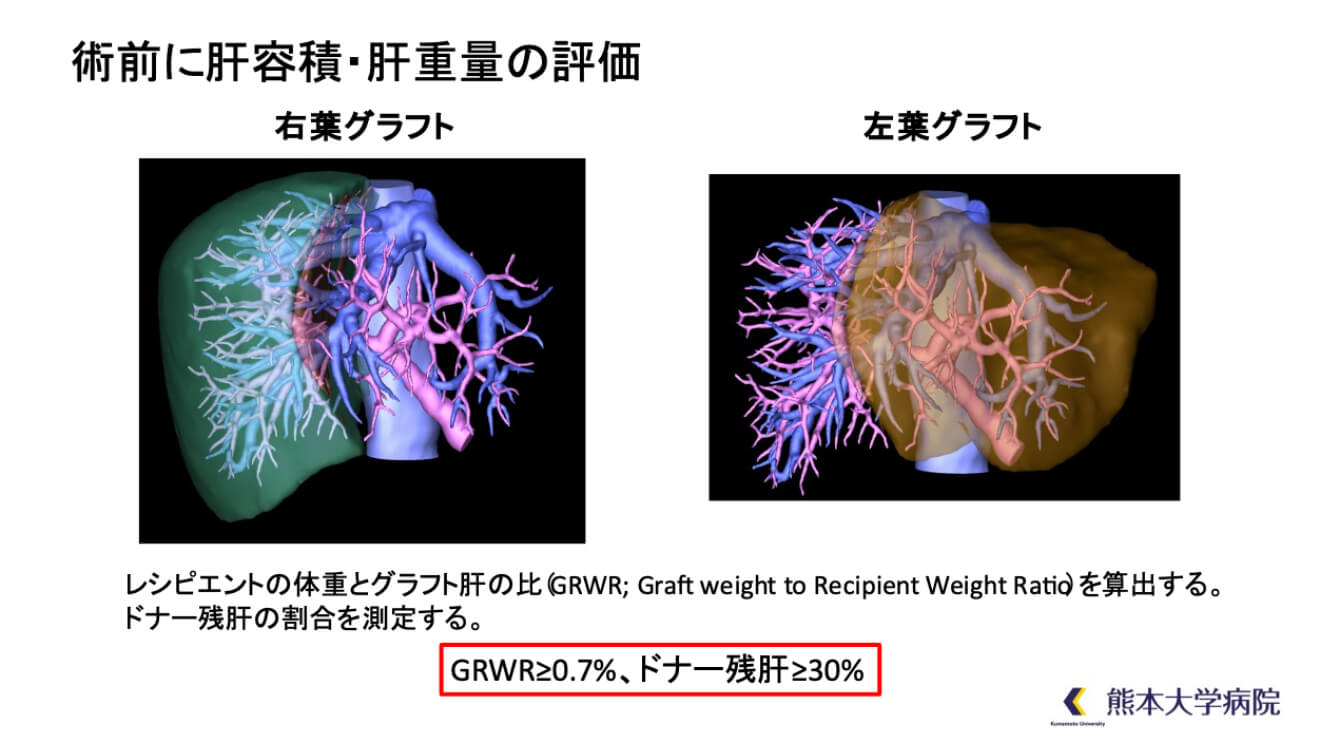
肝移植の術後
肝移植後の生存率
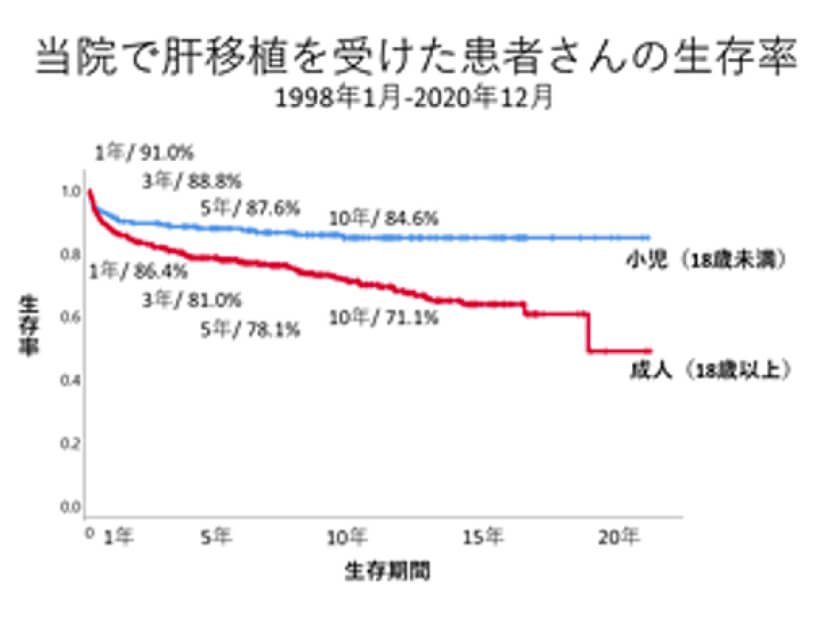
熊本大学での生体肝移植症例の術後10年間経過後の生存率は70%を超えていますが、移植後の感染症や重篤な拒絶反応、肝炎、肝癌の再発などで亡くなられる方もあります。
これまでのところ、成人よりも小児症例の方が成績は良好です。
退院後の生活
ドナーは術後2〜3ヶ月で社会復帰されています。レシピエントは定期的な外来受診と免疫抑制剤の服用が必要です。移植後1年も経てば一般の人とほぼ変わらない生活を送ることが出来ます。
当院の肝移植手術数